失眠、睡不著怎麼辦?絕大多數人都曾經有「睡不著」的經驗,漫漫長夜、輾轉難眠,讓人痛苦不堪。有人失眠是躺很久輾轉難眠,也有人躺下秒入睡,卻常在半夜醒來,一旦醒來了就很難再睡著!這些問題已經成為現代文明病,困擾許多人。到底為何會失眠?失眠的原因是什麼?失眠到底怎麼辦?安眠藥可以吃嗎?失眠又要看什麼科?
根據台灣睡眠醫學學會「2019 年台灣輪班工作者睡眠問題盛行率」調查,透過網路調查全台 600 位工作者(固定日班工作者 300 位與輪班工作者 300 位),全台固定白班工作人員的慢性失眠症盛行率為 10.7%,大約 10 位民眾就有 1 人深受慢性失眠之苦,而此次調查結果指出,台灣輪班工作者的慢性失眠症盛行率為 23.3%,為固定白班的 2.18 倍之多。這份數據顯示失眠問題在台灣其實相當普遍,可能大家或多或少都有經驗。
什麼是失眠
失眠(Insomnia)是一種不容易自然地進入睡眠狀態的症狀,其中難以入睡,或很難維持足夠時間的深度睡眠,都算是失眠。失眠的結果通常就是隔天精神不佳、嗜睡或脾氣暴躁等。除此之外,《精神疾病診斷與統計手冊第五版》(DSM-5)指出,排除心理疾病、疾病、藥物或其他睡眠疾病引起,且對工作、學習、社交和身體健康等方面造成明顯的負面影響,失眠時間頻率每週至少三天晚上或持續三個月(與之前相較,由 1 個月延長至 3 個月)以上作為失眠診斷標準。

有另一個名詞叫作睡眠障礙,一般人可能普遍會認為失眠就是睡眠障礙,這個看法是沒有錯的,但睡眠障礙並不只有失眠,還包括嗜睡及異睡或類睡等其他睡眠問題,如果有興趣可以閱讀另一篇文章。只不過失眠是最常見的睡眠障礙,涉及入睡或保持睡眠的問題。
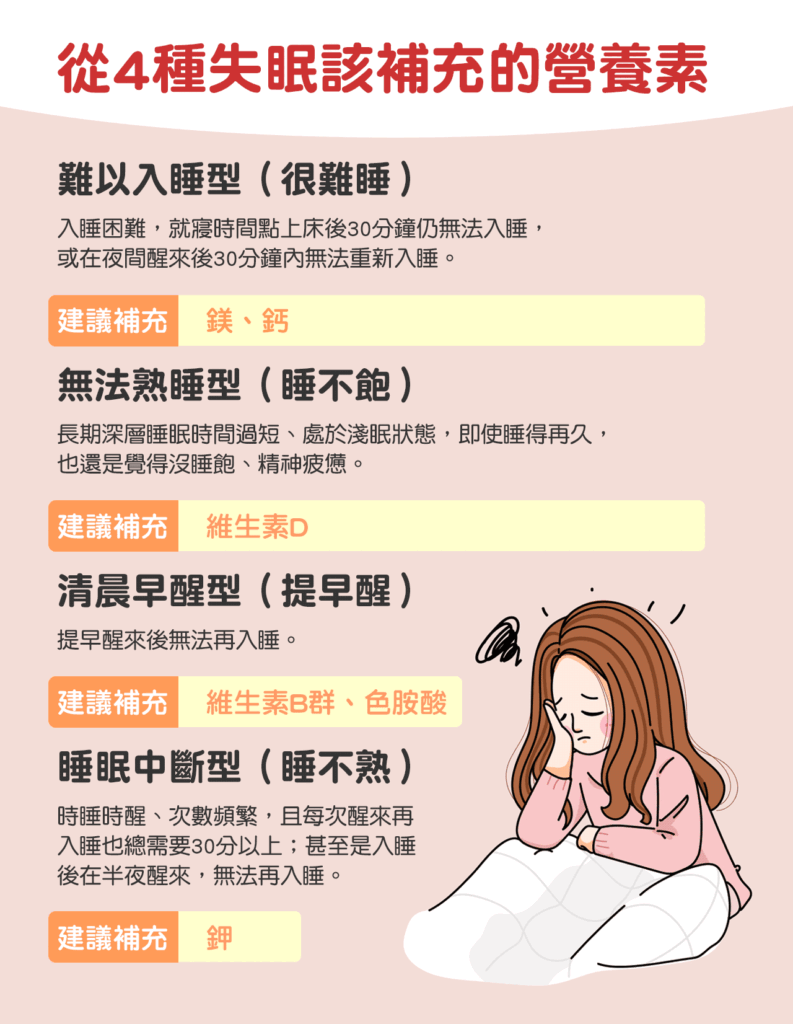
失眠可以分為四種類型:
- 難以入睡型(很難睡):入睡困難,就寢時間點上床後30分鐘仍無法入睡,或在夜間醒來後30分鐘內無法重新入睡。
- 無法熟睡型(睡不熟):長期深層睡眠時間過短、處於淺眠狀態,即使睡得再久,也還是覺得沒睡飽、精神疲憊。
- 睡眠中斷型(睡不熟):時睡時醒、次數頻繁,且每次醒來再入睡也總需要30分以上;甚至是入睡後在半夜醒來,無法再入睡。
- 清晨早醒型(提早醒):提早醒來後無法再入睡。
這四種失眠情況也有可能是因為身體缺乏某些營養素。
有些患者則是前述幾種混合症狀。還有一種區分是依照時間長短來判別,《睡眠障礙國際分類第三版》(ICSD-3)以 3 個月做為切點,並將短期失眠獨立作為一項診斷。
- 失眠超過 3 個月稱為「慢性失眠」(chronic insomnia)。
- 未滿 3 個月稱為「短期失眠」(short-term insomnia)。
說明完失眠的類型後,也許有興趣閱讀這篇文章的朋友其實更應該重視的是另一個問題,就是失眠的共病性,意思就是失眠伴隨的其他疾病。
重視失眠共病性的複雜問題
短期失眠在臨床上十分常見,一般人的問題一般多屬於這類型,通常與生理及心理的急性與慢性壓力相關,處理原則上主要排解相關壓力為優先考量,一般並不需要特意治療失眠症,但如果患者的失眠症狀嚴重,可考慮短期開立短效為主的助眠藥物,或搭配睡眠認知行為治療。如果是這類型,在稍後談到的解決方法應該就能有幫助。
比較複雜的是長期失眠,以及伴隨失眠的其他疾病,這就需要特別注意。常見的失眠共病身心疾病可以分為下列 3 類:
- 精神疾病:特別是憂鬱、焦慮以及藥物、物質或酒精使用疾患。
- 身體疾病:特別是心肺系統(cardiopulmonary)方面的疾病。
- 其他睡眠疾病:包括阻塞型睡眠呼吸中止症(obstructive sleep apnea)、不寧腿症候群(restless legs syndrome)、週期性肢體抽動症(periodic limb movement disorder)以及日夜節律睡眠障礙(circadian rhythm sleep disorders)等。
但醫學上發現了有些認為是共病性個案,也就是某種疾病引起或伴隨失眠症狀,但實際上在治療後,失眠卻未好轉的情況,因此對失眠的判斷有了不同的轉向。透過許多實證研究,失眠症被視為獨立疾病的角色越趨明顯。這個改變是因為在 2005年時,專家學者發現,許多「共病性失眠症」,在主要疾病治療後,患者失眠的症狀並未同步改善,因此醫界認為失眠症應以一個獨立疾病來呈現。
失眠的原因
談到失眠的原因是相當複雜而多元的,生理、心理、環境都可能是導致失眠的因素,以下是一些常見的失眠原因:
壓力和情緒問題
壓力會引起身體的深刻反應,影響睡眠品質。在現代這種壓力反應可能來自工作、學校和社會關係。身體對壓力的反應導致過度興奮,精神壓力同樣如此,然後失眠本身也可能成為壓力的來源,使得打破壓力和失眠的循環變得越來越困難。這些壓力也可能同時產生焦慮、憂鬱、緊張、悲傷、憤怒和其他情緒問題,這些都是影響睡眠的成因之一。有些內因性的嚴重精神病,如精神分裂症、躁鬱症等也常造成失眠。
生活方式
不健康的生活方式會增加失眠的可能。有多種生活方式的選擇會導致睡眠問題,您可以看看是否有類似情況:
- 讓大腦保持活躍直到深夜,例如工作到很晚、玩電子遊戲或使用其他電子設備。
- 午後較晚時,小睡會打亂你的睡眠時間,讓你晚上難以入睡。
- 為了補眠而晚睡會擾亂您身體的生物鐘,使您難以建立健康的睡眠時間表。
- 傍晚飲用咖啡因和酒精性飲料。
- 晚餐吃太飽,或是宵夜太豐盛。
不規律的睡眠時間表
在理想的健康狀態中,生理時鐘會建立白天和黑夜的日常循環模式。但許多人的睡眠時間表會導致他們的晝夜節律失調。最常見的例子是時差和輪班工作。時差會干擾睡眠,因為人的身體無法適應時區的快速變化。輪班工作需要一個人通宵工作,白天睡覺,或是經常反覆顛倒,兩者都會導致晝夜節律紊亂和失眠。
身體疾病和疼痛
疾病和疼痛可能干擾睡眠,如胃食道逆流、心臟病、哮喘、慢性疼痛、鼻塞和其他健康問題。甲狀腺功能異常、腎功能異常、巴金氏症等疾病也常伴隨失眠。另外某些特殊的睡眠疾病,如睡眠呼吸暫停症也是以失眠為主要表現。
如果您確實因為疾病躺在床上感到疼痛,那麼根據您的需要選擇適合的床墊就很重要,具有良好減壓效果的床可以緩解麻煩的痛點。
神經問題
已發現影響大腦的問題,包括神經退行性和神經發育障礙,與失眠風險升高有關。神經退行性疾病,如癡呆症和阿爾茨海默氏症癡呆症,會打亂晝夜節律和對驅動睡眠-覺醒週期的日常線索的感知,進一步惡化睡眠質量。注意力缺陷/多動障礙(ADHD)等神經發育障礙會導致過度興奮,使人們難以獲得所需的睡眠。患有自閉症譜系障礙(ASD) 的兒童也容易有失眠現象,並且可能會持續到成年期。
藥物和其他物質
某些藥物和其他物質,例如利尿劑、鎮痛劑、抗抑鬱藥、甲狀腺素和咖啡因、呼吸道擴張劑、類固醇、某些降血壓藥等,都可能導致失眠。有些藥物可能會導致白天嗜睡,打亂睡眠時間表。不僅僅是服用藥物會影響睡眠。有時候停止服藥、戒斷或身體其他方面的反應時,也可能會導致睡眠困難。因此如果在失眠發生近期,有服用藥物習慣,應該告知接診醫生。
睡眠環境
噪音、光照、睡床和枕頭等因素也可能對睡眠質量產生影響。這是因為人體的睡眠生理和褪黑激素這個物質,有很大的關係。當眼睛的視網膜接收到光照,就會將神經訊號傳遞到腦部中的視叉上核(suprachiasmatic nucleus),接著影響到松果體內褪黑激素的分泌。褪黑激素分泌的量,和光照的強弱成反比。
因此在日光或燈照的環境下,褪黑激素分泌減少。夜晚或黑暗的環境,松果體就會提高褪黑激素的分泌量。褪黑激素讓大腦產生睡意,接著開始入睡,並且調節從睡覺到醒來的時間,維持人體足夠的睡眠時數。
因此請注意臥室睡眠期間,不要有太強烈的燈光或日照,如果失眠,在睡眠期間可以保持室內黑暗,必要時在窗戶上安裝全遮光窗簾。
年齡和性別
失眠可能與年齡和性別有關,老年人和女性更容易患失眠。研究表明,60 歲以上的人睡眠效率較低,在深度睡眠和快速眼動睡眠中花費的時間較少,這使得他們的睡眠更容易受到干擾。
遺傳因素
失眠可能有遺傳傾向,某些人比其他人更容易受到生物響應的影響。
原發性失眠
除了前述諸多因素外,還有些人的失眠是找不出任何原因的,這一類稱之「原發性失眠」。
由於導致失眠的因素眾多,因此,要有效地治療失眠,需要進一步了解失眠的具體原因,程度與症狀,才能採取相應的治療措施。因為醫學界越來越傾向將失眠作為一種獨立診斷的疾病,因此如果您的失眠情況持續很長,且情況在調整生活作息等手段後都沒有改善,建議務必要尋求專業醫師的診斷。
失眠自我評估檢測
下表是一份睡眠障礙問卷,簡單的幫助你作一個檢測,可以幫助判斷失眠的情況,如果問券的評量分數達到4、5分,那麼問題是屬於相對嚴重的情況。
| 為以下每個問題圈出一個數字來為您的答案評分: | 分級量表 | |||||
| 從不 | 很少 | 偶爾 | 大多數 | 總是 | ||
| 1 | 你入睡有困難嗎? | 1 | 2 | 3 | 4 | 5 |
| 2 | 您是否難以入睡? | 1 | 2 | 3 | 4 | 5 |
| 3 | 你吃什麼來幫助你入睡? | 1 | 2 | 3 | 4 | 5 |
| 4 | 你用酒精來幫助你入睡嗎? | 1 | 2 | 3 | 4 | 5 |
| 5 | 您是否有任何會擾亂您睡眠的疾病? | 1 | 2 | 3 | 4 | 5 |
| 6 | 您對愛好或活動失去興趣了嗎? | 1 | 2 | 3 | 4 | 5 |
| 7 | 你感到悲傷、易怒或絕望嗎? | 1 | 2 | 3 | 4 | 5 |
| 8 | 你感到緊張或擔心嗎? | 1 | 2 | 3 | 4 | 5 |
| 9 | 你覺得你的身體有什麼問題嗎? | 1 | 2 | 3 | 4 | 5 |
| 10 | 您是輪班工作者還是您的睡眠時間不規律? | 1 | 2 | 3 | 4 | 5 |
| 11 | 睡前您的雙腿不安和/或不舒服嗎? | 1 | 2 | 3 | 4 | 5 |
| 12 | 您是否被告知您焦躁不安或在睡眠中踢腿? | 1 | 2 | 3 | 4 | 5 |
| 13 | 您在睡眠期間是否有任何異常行為或動作? | 1 | 2 | 3 | 4 | 5 |
| 14 | 你打鼾嗎? | 1 | 2 | 3 | 4 | 5 |
| 15 | 有沒有人說過您在睡眠中停止呼吸、喘氣、打鼾或窒息? | 1 | 2 | 3 | 4 | 5 |
| 16 | 您白天是否難以保持清醒? | 1 | 2 | 3 | 4 | 5 |
診斷領域:
- 失眠:Q1-5
- 精神疾病:Q6-9
- 晝夜節律紊亂:Q10
- 運動障礙:Q11-12
- 異態睡眠 Q13
- 表中的任何一個問題的評分為3、4或5,可能患有失眠症。如果對兩個或更多項目的回答是3、4 或5,並且有明顯的日間障礙,則需要進一步評估和管理失眠。
- 問題 6-9 的 4 或 5 級需要進一步評估精神問題。問題 8 涉及身體,可能反映了需要特殊治療的潛在軀體形式障礙。
- 第10題4分或5分可能是晝夜節律紊亂。需要進一步了解輪班工作或對延遲睡眠階段的偏好。
- 問題 11 或 12 的 4 級或 5 級很重要,可能導致患者出現失眠或無法恢復睡眠的症狀。問題 11 是指不寧腿綜合徵,問題 12 是指周期性肢體運動障礙。
- 問題 14 的 2-5 級應該特別注意。
- 僅問題 14 或 15 的 4 級或 5 級需要對睡眠呼吸暫停進行進一步的臨床評估。 問題 14 和 15 或 14 和 16 的評分超過 3 級也懷疑有睡眠呼吸暫停,應進行進一步評估。
透過回答這些問題,可以對自己的睡眠問題有初步的瞭解,若是持續出現失眠症狀,建議諮詢醫生或睡眠專家的意見。
失眠看哪科?
如果你有以上症狀一段時間了,千萬不要輕忽!長期睡眠障礙容易造成免疫力下降,讓身體處於「慢性發炎」,引發各種慢性病!那麼睡眠障礙該看什麼科?醫學的分科中,「失眠」是「精神醫學」的領域。因此,較有規模的醫院都會設有「精神部」,分設科別,其中,您可以求助的對象有「一般精神科」、「成人精神科」、「老人精神科」或「兒童青少年精神科」這些科別,可以嘗試就診,尋求協助。
台灣有許多醫院陸續成立睡眠中心,提供睡眠檢測的服務,為睡眠障礙患者分析與解決睡眠困擾;坊間有身心科或精神科診所,也設立睡眠障礙門診,提供藥物等治療,如果有需要,可以直接前往諮詢。
有些患者會找心理諮商,希望能解除導致睡眠障礙的心理因素;此外,由於造成睡眠障礙的主因是交感神經太過活躍、亦即自律神經失調,所以也有些人會到治療自律神經失調的專科求救,從源頭治癒,才能一勞永逸。如果發現其他共病疾病,則需要依照醫囑前往專門科室。
失眠怎麼辦?失眠的治療方式
失眠的治療,目前臨床上有藥物和非藥物兩種方式。
失眠的行為治療法
針對失眠的認知行為療法 Cognitive behavioral therapy,有時被稱為 CBT-I,是治療慢性睡眠問題的有效方法,通常被推薦為一線治療方法,主要透過行為治療來改善睡眠習慣。治療主要幫您分辨可能引起或加重睡眠問題的想法和行為,養成促進良好睡眠的習慣,與安眠藥不同, CBT-I 可幫助您克服導致睡眠問題的基礎病因。
治療師可能會採用一些 CBT-I 技巧:
刺激控制 Stimulus control therapy
協助失眠患者認識床與睡眠之間的關係,讓患者重新建立睡眠的規律,這種方法有助於消除會導致思維干擾睡眠的因素。例如:遵守固定的就寢時間和起床時間、並且不要午睡、床只能用於睡覺和性生活、如果不能在 20 分鐘內入眠,就離開臥室,只有困了才回到臥室,然後反覆循環直到睡著。
睡眠限制 Sleep restriction
清醒時躺在床上會養成導致睡眠品質差的習慣。這種治療方法會減少您躺在床上的時間,從而減少部分睡眠,使您第二天晚上更困倦,增進患者的睡眠動力。一旦睡眠有所改善,您上床休息的時間也會逐漸延長。
睡眠衛生 Sleep hygiene
改變影響睡眠的基本生活方式,例如太晚抽煙、攝入過多咖啡因,飲酒過多或不經常運動,學會如何在睡前一兩個小時放鬆下來。
睡眠環境改善 Sleep environment improvement
說明打造舒適的睡眠環境,例如使臥室保持安靜、黑暗和涼爽,臥室裡不要擺放電視,以及把鐘錶藏在看不到的地方、選擇軟硬適合的床墊、選擇舒適的枕頭、寢具,例如能保持涼爽的床包等。
放鬆訓練 Relaxation training:
此方法可幫助您平靜身心。具體方式包括冥想、想像、肌肉放鬆等。有一種稱為方形呼吸的練習就是用來放鬆的動作,簡單介紹如下:
方形呼吸 Square Breathing 的步驟:
- 找一個安靜的地方,可以坐上 10 到 15 分鐘,而不會分心。
- 記下您的正常呼吸模式,並計算每次吸氣和呼氣所需的秒數。
- 測量後,將吸氣和呼氣的時間增加一秒,實質上減慢每次吸氣和呼氣的速度,持續幾次適應後,再增加一秒鐘的吸氣和呼氣,如此慢慢增加秒數。如果您感到不舒服或氣喘吁吁,可能是放慢的速度太快了,回到上一步後,再繼續逐漸減慢你的呼吸,直到你呼吸盡可能慢,沒有任何困難。
- 一旦適應較慢的呼吸頻率,請在每次呼氣和每次吸氣後暫停一兩秒,也可以很長,持續長達十秒。無論停頓持續多長時間,請注意您可能需要調整吸氣和呼氣速度以繼續舒適地呼吸,而不會感到需要大口喘氣。這種技術被稱為方形呼吸,因為最初吸氣、呼氣和兩次停頓都被設計成相同的長度,就像正方形的每一邊都是相同的長度一樣。然而,這個比例並不重要,只要每分鐘呼吸的次數更少即可。
- 設置鬧鐘並持續 10 到 15 分鐘。之後,您很可能會體驗到放鬆感的增強和焦慮感的顯著降低。
這種呼吸方式與宗教的打坐有些類似,都是著重放慢呼吸節奏,讓身心達到放鬆的狀態。
保持被動清醒 Remaining passively awake
又稱矛盾意向法(paradoxical intention),即避免為了入睡做出任何努力。矛盾的是,擔心自己睡不著其實會讓人保持清醒。放下擔心可以讓人放鬆下來,也更容易入睡。
生物回饋 Biofeedback
這種方法是讓您觀察生物信號(如心率和肌肉緊張),並告訴您如何調整。睡眠專家可能會讓您帶一台設備回家,記錄您的日常模式。這些資訊可以説明識別是哪些模式影響了睡眠。
有效的治療會結合以上多種方法,同時進行。
認知行為療法與藥物
服用安眠藥可能是一種有效的短期治療方法,例如,這類藥物可以在承受巨大壓力或悲痛情緒期間立即讓患者得到幫助。有一些較新的安眠藥已被批准長期使用,但這並非治療長期失眠的最佳方法。如果您長期有睡眠問題,又擔心養成安眠藥依賴性或者藥物對您無效或產生了令人困擾的副作用,那麼失眠症認知行為療法(CBT-I)可能是一個不錯的治療選擇。
與藥物不同,CBT-I 不僅可以緩解症狀,還能解決失眠的根本原因。但是,這種方法需要付出一定的時間和精力才能起效。在某些情況下,將安眠藥與 CBT-I 結合使用可能是最好的方法。
如果上述的非藥物方式沒辦法改善的話,就需要考慮藥物治療。
安眠藥物治療
使用藥物治療可達立即有效的結果,目前被廣泛處方用的安眠藥劑,其成癮性並不像其他的成癮藥物,生理性依賴也不難處理,反倒是心理性依賴和過度的畏懼,成為最大的心理負擔。
安眠藥物的機制與睡眠的生理有關,一般正常的睡眠其實是有周期的。睡眠週期,可分為非快速動眼期(Non-rapid eye movements 簡稱NREM)及快速動眼期(Rapid eye movements 簡稱REM)。一個睡眠週期大約是 90 分鐘,從非快速動眼期開始,一直到快速動眼期結束。正常的睡眠會有 4 到 5 個睡眠週期,其中非快速動眼週期約佔了總睡眠時間約 4 分之 3,快速動眼期則佔了 4 分之 1 左右。兩者的差異如下:
- 非快速動眼期:NREM 時期眼球不會快速轉動,且身體的血壓、心跳及體溫會有下降的現象。我們所說的深層睡眠就是屬於非快速動眼期。根據《睡眠健康》期刊的研究,學齡孩童約需20~25%的深眠時間,成人則需要16~20%的深眠時間。
- 快速動眼期:REM 時會出現眼球轉動的現象,且身體除了橫膈之外的大部分的肌肉處於鬆弛的狀態。睡覺時作夢或磨牙的舉動常會在 REM 時段出現。
NREM 及 REM 的轉換是由橋腦及間腦的神經核所控制,包括藍核(Locus ceruleus)、背縫核(dorsal raphe)以及分泌膽鹼的神經核。生物學家找到人類的伽傌胺基丁酸 A 型接受器(gamma-amino butyric acid 簡稱GABA-A接受器),主要是負責人體的睡眠週期,並從中研發了藥物。
常見具有安眠效果的藥物主要有四種:苯二氮平類(Benzodiazepines 簡稱BZD)、非苯二氮平類(Nonbenzodiazepines 簡稱Non-BZD)、抗憂鬱藥物及褪黑激素類藥品。
苯二氮平類藥物
BZD藥物,1956 年之後發展,主要延長中樞神經裡 GABA-A 型接受器的作用,產生提早入睡、維持睡眠、延長睡眠時間的效果,屬於鎮靜安眠藥物。Triazolam(如安林錠、酣樂欣)屬於短效型的 BZD 藥物,可治療難以入睡的失眠症狀。而長效藥物如 Flurazepam(如當眠多、欣得眠),中效型藥物如 Lorazepam(如樂耐平)、Estazolam(如伊樂眠、悠樂丁),除了能讓患者容易入睡,還能維持睡眠。
非苯二氮平類藥物
1980年代,再進一步研發出作用在睡眠單一面向的Non-BZD 藥物,作用與 BZD 藥物大致相同,同樣作用在 GABA-A 型接受器上,也屬於鎮靜安眠藥物。主要用來治療難以入眠症狀的短效型 Non-BZD 藥物為 Zaleplon(如舒寧眠、樂眠益)、Zolpidem(如史蒂諾斯)。中效型藥物 Eszopiclone(如順眠)有治療難以入眠症狀及維持睡眠的藥效。
褪黑激素受體促效劑
Ramelteon(如柔速瑞)可作用在褪黑激素受體上,促進身體從清醒的狀態進入睡眠狀態,可改善難以入眠的症狀。特別的是 ramelteon 是透過自然生理機制來產生睡意,所以相較其他安眠藥物,比較不會有成癮、藥物依賴及明顯的副作用。
了解各類安眠藥物的作用之後,我們還是必須完整讓大家了解各類安眠藥物可能會出現的副作用,才能在完整的認知下,配合醫師的指示安全用藥。
BZD 藥物及 Non-BZD 藥物可能會有呼吸抑制、白天嗜睡、頭暈、肌肉運動不協調、認知能力受影響、藥物成癮或依賴等副作用。而 Non-BZD 副作用發作的頻率及嚴重度會比 BZD 藥物來得低,但更容易會有夢遊、夜食(晚上睡到一半起來吃東西)的問題。
雖然褪黑激素受體促效劑比起其他安眠藥物,有較少的副作用。但有可能會出現嗜睡、頭暈、噁心或頭痛的副作用產生。具褪黑激素效果的褪黑激素受體促效劑,是需要醫師開立處方才能使用的。
合法藥品級的褪黑激素受體促效劑,有以下兩種:
- 柔速瑞膜衣錠(RAMELTEON):一種褪黑激素促進劑,須由醫師處方使用。用於治療入睡困難型失眠。
- 亞眠靚長效錠(MELATONIN):每錠含有2毫克純的褪黑激素,須由醫師處方使用。用於55歲以上失眠者的短期治療。
台灣食藥署目前並沒有核准銷售關於褪黑激素效果的保健食品,基本上這些絕大部分是不合法的,所以請注意不要隨意上網買這類的產品。
雙食慾素受體拮抗劑 DORAs
食慾素是大腦中一種促進覺醒的化學物質。阻斷食慾素有助於讓你昏昏欲睡。這些例子包括suvorexant (Belsomra®)、lemborexant (Dayvigo®) 和daridorexant (Quviviq®)。
抗組織胺 Antihistamines
服用此類藥物,可能在三、四天內即產生耐受性,造成明顯之日間嗜睡及認知障礙,年長者使用後容易引起意識混亂等譫妄症狀。
抗憂鬱劑 Antidepressants
例如 trazodone、mirtazapine 等,因具鎮靜安眠作用,而常被用於治療失眠;但連續使用超過一個月以上的療效並不確定,而且可能引起如:低血壓或食量增加等之副作用,或與其他藥物產生交互作用,使用此類藥物宜照會專科醫師意見。
抗精神病藥物 Antipsychotics
目前並無實證資料支持此類藥物可有效治療失眠,而考量可能引起如:白天昏沈或精神呆滯之嚴重副作用,並不建議作為治療失眠的第一線用藥。如需使用時,宜轉介專科醫師。
不過英國牛津大學的研究人員領導的一項新研究回顧了 150 多項臨床試驗,對 30 種不同的安眠藥進行了全面性的比較分析。研究結果指出,許多常見的安眠藥缺乏長期安全性數據,褪黑激素等流行藥物幾乎沒有臨床有效性證據。
因為安眠藥潛藏副作用的疑慮因此所有安眠藥的基本原則為:
- 最低有效劑量
- 間斷使用
- 短期處方
- 逐漸減藥(注意減藥過程的戒斷症狀與反彈性失眠)
- 當用則用,能省就省
服用安眠藥務必遵從醫師醫囑,正確用藥加上改變生活習慣才能真正解決失眠問題。
進階閱讀:如何安全服用安眠藥,讓睡眠回歸正常